12. Le cure a distanza in oncologia: la lezione del Covid-19
a cura di M. Campagna, E. Iannelli – F.A.V.O., M. Di Maio – Dipartimento di Oncologia, Università di Torino / AIOM
1. Sanità digitale e telemedicina
Seppur con il rischio di un’eccessiva semplificazione, è possibile identificare la Sanità digitale (o e–Health) con l’applicazione delle Tecnologie dell’Informazione e della Comunicazione (Information and Communication Tecnologies – ICT) al settore sanitario, al fine di erogare attività di prevenzione, diagnosi e cura, monitorare le malattie e promuovere stili di vita sani.
La pandemia generata dalla diffusione del virus Sars-Cov-2 ha impresso soltanto una forte accelerazione al generale processo di digitalizzazione della sanità, già da tempo in corso, determinandone, con particolare riferimento ad alcuni specifici ambiti applicativi, uno sviluppo tumultuoso.
Al fine di contenere il contagio attraverso il distanziamento sociale, infatti, sono stati fortemente ridotti gli accessi alle strutture ospedaliere e, in particolare, pur garantendo i trattamenti medici antitumorali per i pazienti in fase acuta, sono state rinviate le visite specialistiche e gli screening di controllo, nonché gli interventi chirurgici programmati.
La contrazione dei servizi ha generato quindi una rilevante diminuzione dell’assistenza, in alcuni casi, fino alla negazione del diritto alla salute, come denunciato dalla FAVO in occasione della XV Giornata Nazionale del Malato Oncologico[1].Sin dalle prime settimane della pandemia, si è così fatto ricorso in modo crescente ai nuovi strumenti digitali, da un lato per consentire la continuità dei servizi “ordinari”, sia pure a distanza, dall’altro, per fornire assistenza ai pazienti affetti da Covid-19 direttamente al loro domicilio, compatibilmente con il quadro clinico e sintomatologico, e definendo i flussi da e verso le strutture, non solo ospedaliere, secondo criteri di appropriatezza.
La telemedicina, in particolare, quale servizio sanitario in grado di garantire le cure ovviando alla necessità della presenza fisica nello stesso luogo del medico e del paziente, è stata diffusamente introdotta, seppur in emergenza, con l’obiettivo «di portare servizi medico-assistenziali alle persone in isolamento o che si trovino di fatto isolate a seguito delle norme di distanziamento sociale, allo scopo di sorvegliare proattivamente le loro condizioni di salute, in relazione sia alla prevenzione e cura del COVID-19 sia alla continuità assistenziale eventualmente necessaria per altre patologie e/o condizioni che lo richiedano»[2].L’accesso alla telemedicina nell’ambito del Servizio sanitario nazionale, tuttavia, non è stato uniforme, anche in ragione della mancanza, allo scoppio della pandemia, di chiari e aggiornati riferimenti normativi in materia.
Secondo la definizione delle Linee di indirizzo nazionali del 2014[3] – «per Telemedicina si intende una modalità di erogazione di servizi di assistenza sanitaria, tramite il ricorso a tecnologie innovative, in particolare alle Information and Communication Technologies (ICT), in situazioni in cui il professionista della salute e il paziente (o due professionisti) non si trovano nella stessa località»[4]. Più di recente, le Indicazioni nazionali per l’erogazione di prestazioni di telemedicina[5], approvate dalla Conferenza Stato-regioni il 17 dicembre 2020 (vedi Paragrafo seguente) hanno adottato una definizione più ampia identificando la telemedicina con un «approccio innovativo alla pratica sanitaria», che rende accessibili le cure «attraverso uno scambio sicuro di dati, immagini e documenti e videochiamate, tra i professionisti sanitari e i pazienti, garantendo in alcune situazioni clinico-assistenziali, lo svolgimento delle prestazioni professionali equivalenti agli accessi tradizionali».La Sanità digitale e la telemedicina in particolare, seppur indubbiamente vantaggiose e necessarie come integrazione dell’assistenza sanitaria in presenza, non sono esenti, anche in prospettiva, da rilevanti problematiche applicative e di sviluppo. Innanzitutto, l’ampio ricorso alle nuove tecnologie e a modelli di cura che si basano sullo scambio massivo di informazioni, definisce un nuovo profilo di rischio delle organizzazioni sanitarie, con particolare riferimento alla protezione dei dati. Inoltre, la sostituzione di relazioni dirette tra medico e paziente, e tra quest’ultimo e le strutture di riferimento, con relazioni mediate dalla tecnologia pone la questione dell’equilibrio difficile tra umanizzazione delle cure, basata sulla comunicazione e la fiducia tra medico e paziente, e innovazione. Si tratta di problematiche molto rilevanti che dovranno essere affrontate nell’ottica di governare efficacemente la digitalizzazione, affinché essa costituisca un’opportunità concreta per migliorare la qualità delle cure, garantendo al contempo un accesso diffuso ai nuovi servizi.
Su questo specifico fronte, sarà in particolare necessario ridurre quanto più possibile il cosiddetto divario digitale (o digital divide), vale a dire il divario esistente tra chi ha accesso alla rete internet e ai suoi servizi e chi, invece, ne resta escluso. Le cause del digital divide possono essere molteplici: culturali, generazionali, economiche e infrastrutturali, legate cioè al grado di effettiva connettività.
Tali dimensioni sono monitorate dalla Commissione Europea attraverso le relazioni DESI (The Digital Economy and Society Index)[6]. L’ultima edizione disponibile colloca l’Italia al terz’ultimo posto tra i ventotto stati oggetto dell’indagine per livello di digitalizzazione.Tenuto conto di tale risultato e affinché l’inaccessibilità, anche culturale, alla rete non si traduca nell’inaccessibilità ai servizi sanitari digitalizzati, sarà fondamentale l’impegno per un’articolata attività di progettazione e programmazione integrata dei nuovi servizi, volta al loro armonico inserimento nel sistema sanitario.
Nel presente contributo, dopo aver illustrato sinteticamente i contenuti delle nuove Indicazioni Nazionali per l’erogazione di prestazioni di telemedicina, ci si soffermerà sulle principali implicazioni dell’impiego in ambito oncologico della telemedicina e sui riferimenti a quest’ultima contenuti negli atti di pianificazione e di programmazione per il settore, europei e nazionali.
2. Le nuove Indicazioni Nazionali per l’erogazione di prestazioni di Telemedicina: sintesi dei contenuti principali
Uno degli esiti più rilevanti dell’accelerazione impressa dalla pandemia alla digitalizzazione della sanità è costituito, sul fronte regolatorio, dall’approvazione da parte della Conferenza Stato-regioni delle nuove Indicazioni nazionali per l’erogazione di prestazioni di Telemedicina (17 dicembre 2020) nell’ambito del Servizio sanitario nazionale. All’inizio dell’emergenza, infatti, l’unico riferimento normativo per la telemedicina era costituito ancora dalle citate Linee di indirizzo nazionali approvate nel 2014.
Le nuove Indicazioni nazionali si collocano in continuità con il precedente documento, definendo un quadro regolatorio per l’erogazione di alcune prestazioni di telemedicina, ma con lo scopo ulteriore di rendere le cure a distanza «un elemento concreto di innovazione organizzativa nel processo assistenziale».
Il Documento riconosce innanzitutto la necessità di procedere a «un rinnovamento organizzativo e culturale teso a una diffusa e uniforme traduzione operativa dei principi di primary health care raccomandati dall’OMS e [al]la riorganizzazione delle attività sanitarie, clinico assistenziali e di riabilitazione» al fine di garantire la massima continuità assistenziale ed il coinvolgimento attivo del paziente.
Le Indicazioni nazionali suddividono le prestazioni di telemedicina in quattro categorie definite rispetto all’appropriatezza:
- prestazioni che sono assimilabili a qualunque prestazione diagnostica e/o terapeutica tradizionale, rappresentandone un’alternativa;
- prestazioni che non possono sostituire la prestazione tradizionale, ma supportarla, rendendola più accessibile o aumentandone l’efficienza e l’equità distributiva;
- prestazioni integrative delle corrispondenti erogate con modalità ordinaria;
- prestazioni capaci di sostituire completamente le prestazioni sanitarie tradizionali, che rappresentano nuovi metodi e/o tecniche diagnostiche e/o terapeutiche e realizzano nuove prassi assistenziali utili ai pazienti.
Tutte le categorie indicate sono accomunate dalla capacità di introdurre cambiamenti più o meno rilevanti negli attuali processi organizzativi e nelle procedure operative di tutti i professionisti coinvolti.
Gli ambiti di applicazione della telemedicina sono, quindi, individuati: nell’emergenza sanitaria; nella diagnostica erogata nel contesto della continuità assistenziale; nel controllo e nel monitoraggio a distanza; nell’attività di certificazione medica e nel controllo delle patologie di particolare rilievo per la governance del Servizio sanitario nazionale, per gravità del decorso clinico, per diffusione tra la popolazione e/o per impegno economico.
Al fine di ricondurre le attività di telemedicina ai Livelli essenziali di assistenza nell’ambito dei quali vengono erogate e quindi alle regole amministrative che devono essere applicate a tali prestazioni, le Indicazioni nazionali individuano le differenze, con riferimento all’attività di tipo ambulatoriale, tra televisita, teleconsulto medico, teleconsulenza medico-sanitaria; teleassistenza da parte di professionisti sanitari non medici; telerefertazione.
Quale prerequisito essenziale per l’attivazione di modelli di cura a distanza è indicata chiaramente la preventiva adesione informata del paziente, volta a confermare, tra gli altri elementi costitutivi della telemedicina, la disponibilità a un’interazione con il professionista mediata dalla tecnologia.
Il paziente ha diritto di ricevere adeguata informazione relativamente al contenuto della prestazione, ai suoi obiettivi, ai vantaggi e ai rischi; alla gestione dell’informazione e ai soggetti che hanno accesso ai suoi dati personali e clinici; alle strutture e ai professionisti coinvolti, nella prospettiva di favorire i consulti multidisciplinari tra i diversi specialisti sanitari; ai compiti e alle responsabilità di ciascuno dei professionisti coinvolti; ai responsabili del trattamento dei dati personali; alle modalità per interagire con questi ultimi e per contattarli; ai diritti connessi al trattamento dei suoi dati.
È una specifica responsabilità del sanitario la valutazione, al termine della prestazione erogata a distanza, del grado di raggiungimento degli obiettivi e dell’opportunità di un’eventuale riprogrammazione del trattamento in modalità ordinaria, vale a dire in presenza.
Anche in considerazione del lungo periodo trascorso dall’approvazione delle precedenti Linee di indirizzo del 2014, è riconosciuta la necessità di un aggiornamento del documento, tenuto conto delle evoluzioni tecnologiche.
Dal punto di vista della remunerazione/tariffazione, le Indicazioni nazionali estendono il sistema in vigore per le prestazioni erogate in modalità tradizionale alle cure a distanza, incluse le norme per l’eventuale compartecipazione alla spesa. Tale estensione è poi completata da alcune specifiche indicazioni operative riferite in particolare alla composizione dei relativi flussi informativi per la rendicontazione.Alcune regioni, inoltre, sull’onda dell’emergenza sanitaria, hanno adottato provvedimenti in materia di telemedicina, con specifico riferimento alla televisita, molto spesso anticipando i contenuti delle Linee di indirizzo[7].
3. Il Covid-19 ha dato lo sprint all’uso della telemedicina in oncologia: pregi e difetti, integrazione o sostituzione, rischi e benefici
L’emergenza legata alla pandemia di COVID-19, avendo determinato l’improvvisa necessità di ridurre il più possibile le occasioni di contagio, ha fatto molto discutere di telemedicina relativamente all’assistenza alle persone malate di cancro. Peraltro, pur essendo venuto prepotentemente alla ribalta nel 2020, l’argomento non è sicuramente nuovo, in quanto da anni sono state valutate le opportunità e i limiti della “medicina a distanza”, anche in ambito oncologico. Nel 2018, un capitolo dell’Educational Book dell’ASCO era specificatamente dedicato a questo tema, e gli autori sottolineavano le opportunità offerte dalla telemedicina per varie tipologie di pazienti: quelli in trattamento attivo, quelli in follow-up, quelli in cure palliative[8]. Nella primavera 2020, nel pieno della prima ondata pandemica, nella quale l’ospedale era visto come un luogo di possibile contagio, la telemedicina da molti è stata intesa semplicemente come la possibilità di sostituire le visite in presenza con il “solo” contatto a distanza (audio o video) e con il relativo scambio di esami e documentazione.
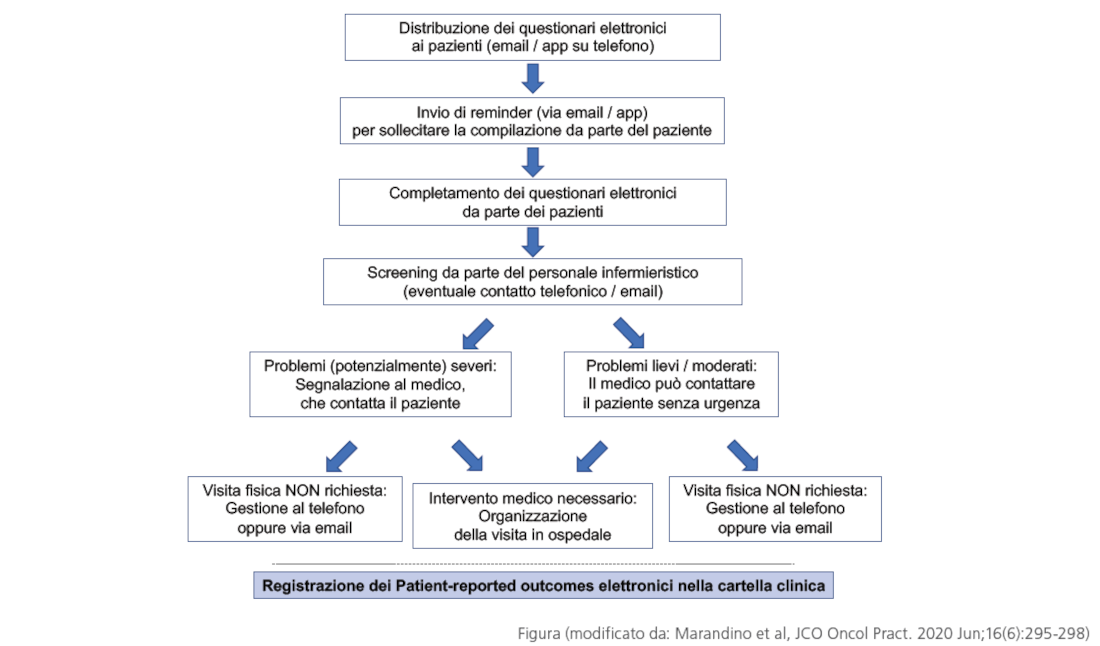
Tale possibilità appariva naturalmente poco adatta alla gestione dei pazienti in trattamento attivo, alle prese con la gestione dei sintomi e degli effetti collaterali delle terapie, e invece molto “adatta” alle visite di follow-up, che in molti casi sono state “sacrificate” e trasformate in tele-visite. Ciò da una parte ha sicuramente contribuito ad evitare che molti appuntamenti venissero rinviati a data da destinarsi, cercando quindi di garantire comunque la tempestività che in oncologia è così importante anche, ma non solo, per la gestione di un’eventuale ripresa o progressione di malattia. Dall’altra parte, l’offerta della telemedicina (in un primo momento quasi sempre “fai da te”, e poi in molti casi istituzionalizzata e assurta al rango di visita ufficialmente riconosciuta dal servizio sanitario) ha spesso provocato un senso di insoddisfazione nel paziente, generando ansia e preoccupazione di non aver ricevuto una vera e propria visita in presenza. Da questo punto di vista, non c’è dubbio che la soddisfazione del paziente (ma anche del medico!) sia uno degli aspetti critici dell’attività di telemedicina[9]. Una certa percentuale dei pazienti, di fronte all’offerta di una tele-visita, esprime perplessità preferendo la visita in presenza[10]. Come sempre, la comunicazione è fondamentale: la telemedicina non deve essere presentata come un semplice “surrogato”, una mera sostituzione della visita in presenza, ma piuttosto come un’integrazione, che può portare quindi anche ad un miglioramento della gestione clinica. In questo senso, le nuove Indicazioni nazionali per la telemedicina, chiariscono che, tra le prestazioni erogabili senza la necessaria compresenza di medico e paziente, la televisita «non può essere considerata il mezzo per condurre la relazione medico-paziente esclusivamente a distanza, né può essere considerata in modo automatico sostitutiva della prima visita medica in presenza»[11]. Con questo spirito, l’Associazione Italiana di Oncologia Medica ha incoraggiato l’impiego della telemedicina, nella convinzione che la sua diffusione e il suo impiego non penalizzino la qualità dell’assistenza ai pazienti oncologici, ma ne consentano invece una gestione moderna ed efficiente[12]. La possibilità di integrare le visite in presenza con le visite a distanza, sfruttando in particolare gli strumenti elettronici, è particolarmente interessante per i pazienti in trattamento attivo, proprio quelli per i quali la “telemedicina” sembra, ad un’analisi superficiale, essere meno adatta. Negli ultimi anni, importanti lavori hanno documentato l’utilità clinica di un monitoraggio in tempo reale dei sintomi e degli effetti collaterali delle terapie. La possibilità di comunicare mediante questionari elettronici, patient-reported outcomes (PROs), di rilevare sintomi o parametri vitali mediante l’uso di wearable, nelle diverse fasi del percorso terapeutico, non solo al momento della visita ma anche nel periodo tra una visita e l’altra, consente una tempestiva e più efficace assistenza da parte del personale sanitario e si è dimostrata associata a un significativo incremento della qualità di vita, nonché a una riduzione degli accessi evitabili in pronto soccorso[13]. Nello studio randomizzato condotto da Ethan Basch negli anni scorsi, l’impiego dei patient-reported outcomes elettronici è risultato anche associato a un significativo prolungamento dell’aspettativa di vita, spiegato dagli autori con la migliore gestione del trattamento chemioterapico e con la minore necessità di interruzioni del trattamento[14].Figura 1 (modificato da: Marandino et al, JCO Oncol Pract. 2020 Jun;16(6):295-298)
Da questo punto di vista, l’emergenza pandemica rappresenta un’opportunità per accelerare un cambiamento utile a prescindere, consistente nel potenziamento della telemedicina e dell’impiego dei patient-reported outcomes elettronici nella pratica clinica oncologica[15]. Anche la FAVO ha contribuito alla promozione dello sviluppo uniforme della telemedicina, riconoscendone l’importanza per i malati di cancro, il 28 luglio 2020, in occasione dell’Audizione informale presso la XII Commissione Affari Sociali della Camera dei Deputati sulla situazione dei pazienti affetti da patologie oncologiche durante l’emergenza epidemiologica da COVID-19[16]Grazie all’intervento della Federazione il ruolo e le funzioni della telemedicina sono stati oggetto di specifiche iniziative parlamentari nel contesto del più ampio dibattito sul futuro del Servizio sanitario nazionale, successivo alla prima fase del confinamento (“lockdown”).
In particolare, la Risoluzione presentata presso la XII Commissione affari sociali della Camera dei Deputati n. 7-00562 del 15 ottobre 2020, su iniziativa dell’On Carnevali che ha raccolto le richieste della FAVO, dopo aver riconosciuto che «i programmi di telemedicina che, durante l’emergenza sanitaria, hanno rappresentato una valida alternativa ai consulti e alle visite compresi nei percorsi di follow-up, e che potrebbero diventare uno strumento per il potenziamento delle attività ordinarie, presentano un eccessivo grado di variabilità territoriale, addirittura nell’ambito di un medesimo servizio sanitario regionale», ha impegnato il Governo «a promuovere l’istituzione di un tavolo tecnico inter-istituzionale per l’adozione di linee di indirizzo/linee guida per la telemedicina e per gli altri servizi della sanità digitale in generale e per il settore oncologico in particolare, nell’ottica di uniformare i programmi esistenti, predisponendo altresì adeguate forme di incentivazione»[17]. La risoluzione, discussa e votata in tempi molto brevi, è stata approvata all’unanimità il successivo 18 novembre 2020. Il 27 ottobre 2020, sempre su impulso della FAVO, il Senato ha approvato un’analoga Mozione, presentata dalla Sen. Binetti, che a sua volta impegna il Governo, tra le altre cose, ad istituire ad adottare linee di indirizzo per la telemedicina e per gli altri servizi della sanità digitale in generale, e per il settore oncologico in particolare[18]. ultimo il 13 aprile 2021 durante la 314a Seduta Pubblica il Senato ha esaminato e discusso, al punto 1 dell’ordine del giorno, le mozioni sull’adozione di un nuovo Piano oncologico nazionale partendo dall’esame delle Mozioni Boldrini (1-00288) e Binetti (1-00289) entrambe del 27 ottobre 2020[19].4. La telemedicina negli atti di pianificazione e programmazione per il settore oncologico
4.1. Livello europeo
La Missione contro il cancro, prevista nell’ambito del programma Horizon Europe Framework Programme for Research and Innovation (2021-2027) e partita nel 2019, costituisce una componente fondamentale degli investimenti dell’UE nel campo della ricerca e dell’innovazione sul cancro. Il Cancer Mission Board, costituito da esperti indipendenti e presieduto dall’italiano Prof. Walter Ricciardi[20], lavora per raggiungere un obiettivo ambizioso: “Più di 3 milioni di persone salvate, per una vita più lunga e migliore, entro il 2030”. Lo schema della Mission[21] propone attualmente 13 raccomandazioni per azioni coraggiose per comprendere il cancro, i suoi fattori di rischio e l’impatto; per prevenire ciò che è prevenibile; per ottimizzare la diagnostica e il trattamento e per sostenere la qualità della vita delle persone che vivono con e dopo il cancro, garantendo un accesso alle cure equo per tutti. Nello schema della Mission è stato inserito anche un focus relativo all’impatto del Covid-19 sulla gestione del cancro ed in particolare viene sottolineato l’effetto di accelerazione indotto dalla pandemia sullo sviluppo e sull’utilizzo delle tecnologie della sanità digitale. La proposta della Mission on Cancer sottolinea anche l’opportunità di trarre vantaggio dal rapido sviluppo della telemedicina e delle interazioni a distanza in oncologia[22]. Il Piano europeo di lotta contro il cancro[23] approvato il 3 febbraio 2021, sancisce il rinnovato impegno dell’Unione Europea a favore della prevenzione, del trattamento e dell’assistenza oncologici. Il Piano è articolato in quattro ambiti di intervento fondamentali, nei quali il contributo dell’UE può risultare particolarmente rilevante:- prevenzione;
- individuazione precoce della malattia;
- diagnosi e trattamento;
- qualità della vita dei pazienti oncologici e dei sopravvissuti al cancro.
Il Piano riconosce infatti la grande utilità dei modelli di cura a distanza, sia per proteggere i pazienti oncologici immunodepressi dall’esposizione a malattie infettive come il Covid-19, sia per garantire l’assistenza ai pazienti residenti in zone remote o rurali.
La valorizzazione della telemedicina si inserisce in un contesto generale di promozione della digitalizzazione quale elemento fondamentale per il nuovo approccio al cancro promosso dal Piano.
4.2. Livello nazionale
Il 17 aprile 2019 la Conferenza Stato-Regioni ha approvato con accordo il documento “Revisione delle Linee Guida organizzative e delle raccomandazioni per la Rete Oncologica che integra l’attività ospedaliera per acuti e post acuti con l’attività territoriale”[27]. Dal momento che uno dei principali obiettivi della Rete Oncologica è costituito dalla condivisione e lo scambio di informazioni cliniche al suo interno, tra le risorse professionali e tecnologiche è espressamente inserita la telemedicina, insieme all’e-Health e alla Mobile Health.Il ricorso a soluzioni tecnologiche per la gestione clinica risulta infatti necessario, in particolare nell’ottica di consentire l’accesso a seconde opinioni o a prestazioni diagnostiche o terapeutiche in una sede diversa da quella in cui il paziente viene preliminarmente gestito.
Le piattaforme informatiche, anche quali basi per lo sviluppo della telemedicina, inoltre, sono indicate tra gli strumenti per la promozione della multidisciplinarietà e dell’interazione con l’assistenza territoriale, con particolare riferimento ai medici di medicina generale e alle strutture di cure palliative, messi in condizione di “dialogare” costantemente con la Rete. Le Linee Guida, pertanto, chiaramente individuano nelle possibilità offerte dalle nuove tecnologie un efficace strumento per la realizzazione di forme avanzate di integrazione tra ospedale e territorio[28].Note
1. ^ V. il Documento sulla condizione assistenziale dei pazienti oncologici durante l’emergenza Covid-19 approvato congiuntamente il 17 maggio 2020, in occasione della XV Giornata Nazionale del Malato Oncologico, dalla Federazione italiana delle Associazioni di Volontariato in Oncologia (F.A.V.O.) e dalle più importanti Società scientifiche e Organizzazioni professionali del settore: Associazione Italiana di Oncologia Medica (AIOM), Società Italiana di Chirurgia Oncologica (SICO), Associazione Italiana di Radioterapia e Oncologia Clinica (AIRO), Federazione Nazionale degli Ordini delle Professioni Infermieristiche (FNOPI) e Società Italiana di Psico-Oncologia (SIPO), con l’adesione di Europa Donna Italia e Incontradonna. Il documento è reperibile all’indirizzo: https://www.favo.it/quindicesima-giornata-malato-oncologico/proposte-emergenza-covid.html (ultima consultazione: 11 aprile 2021). 2. ^ Istituto Superiore di Sanità, Indicazioni ad interim per servizi assistenziali di telemedicina durante l’emergenza sanitaria COVID-19, Rapporto ISS Covid-19, 12, 2020, p. 7. Il documento è reperibile all’indirizzo https://www.iss.it/rapporti-covid-19 (ultima consultazione: 30 marzo 2021). Con riferimento alla popolazione in età pediatrica, v. Istituto Superiore di Sanità, Indicazioni ad interim per servizi sanitari di telemedicina in pediatria durante e oltre la pandemia COVID-19, Rapporto ISS Covid-19, 60, 2020. Il documento è reperibile al medesimo indirizzo (ultima consultazione: 11 aprile 2021). 3. ^ Ministero della Salute, Telemedicina. Linee di indirizzo nazionali, approvate con intesa dalla Conferenza Stato-regioni del 20 febbraio 2014, reperibili al seguente indirizzo: http://www.salute.gov.it/imgs/C_17_pubblicazioni_2129_allegato.pdf (ultima consultazione: 31 marzo 2021). Il Documento raccoglie i risultati del lavoro del Tavolo tecnico per la telemedicina istituito nel 2011 presso il Consiglio Superiore di Sanità dal Ministro della Salute. 4. ^ Ministero della salute, Telemedicina. Linee di indirizzo cit., par. 2.1. Il documento contiene altresì espresse esclusioni: «[…] l’utilizzo di strumenti di Information and Communication Technology per il trattamento di informazioni sanitarie o la condivisione on line di dati e/o informazioni sanitarie non costituiscono di per sé servizi di Telemedicina. A titolo esemplificativo non rientrano nella Telemedicina portali di informazioni sanitarie, social network, forum, newsgroup, posta elettronica o altro». 5. ^ Ministero della Salute, Indicazioni nazionali per l’erogazione di prestazioni di telemedicina, approvate con accordo dalla Conferenza Stato-regioni il 17 dicembre 2020. Il documento è reperibile al seguente indirizzo: http://www.statoregioni.it/it/conferenza-stato-regioni/sedute-2020/seduta-del-17122020/atti/repertorio-atto-n-215csr (ultima consultazione: 11 aprile 2021). Già il 10 settembre 2020, era stato approvato dalla Commissione sanità della Conferenza delle Regioni e delle Province autonome il documento “Erogazione delle prestazioni di specialistica ambulatoriale a distanza – servizi di Telemedicina”. Le Indicazioni nazionali recepiscono, infatti, gran parte dell’elaborazione del Documento, rappresentandone un’evoluzione. 6. ^ La Relazione DESI 2020 per l’Italia è disponibile al seguente indirizzo: https://ec.europa.eu/digital-single-market/en/scoreboard/italy (ultima consultazione: 12 aprile 2021). 7. ^ Tra i provvedimenti regionali in materia di televisita, risultano particolarmente significative la DGR Lombardia n. IX/3528 del 5 agosto 2020, Indicazioni per l’attivazione di servizi sanitari erogabili a distanza (televisita), la DGR Piemonte n. 6-2013 del 3 luglio 2020, Prima attivazione dei servizi sanitari di specialistica ambulatoriale erogabili a distanza (Televisita), in conformità alle “Linee di indirizzo nazionali di telemedicina” (repertorio atti n.16/CSR), ai sensi dell’Intesa del 20 febbraio 2014, tra il Governo, le Regioni e le Province autonome di Trento e Bolzano e la Deliberazione n. 417 del 18 novembre 2020 dell’Azienda Ligure Sanitaria della Regione Liguria, Attivazione dei servizi sanitari di specialistica ambulatoriale erogabili a distanza ai sensi dell’Intesa Stato-Regioni del 20 febbraio 2014 ad oggetto “Linee di indirizzo nazionali di telemedicina” e aggiornamento n. 9 del Catalogo delle prestazioni specialistiche ambulatoriali. La Regione Lazio, invece, con Decreto del Commissario ad Acta 22 luglio 2020, n. U00103, ha attivato i servizi di telemedicina in ambito specialistico e territoriale, prevedendo un primo nucleo di regolazione anche per il teleconsulto e per i teleservizi sociosanitari territoriali. 8. ^ V. Sirintrapun SJ, Lopez AM. American Society of Clinical Oncology, Educational Book 38 (May 23, 2018) 540-545 9. ^ V. Kruse CS, Krowski N, Rodriguez B, et al. BMJ Open 2017;7:e016242. doi: 10.1136/bmjopen-2017-016242 10. ^ V. Darcourt JG, et al. JCO Oncol Pract. 2020 Oct 7:OP2000572 11. ^ V. Indicazioni nazionali cit. p. 5 12. ^ In argomento, v. I risultati dell’indagine condotta dallo Houston Methodist Cancer Center e pubblicata su JCO Oncology Practice. Il documento è reperibile all’indirizzo: www.aiom.it/speciale-covid-19-il-ruolo-della-telemedicina-nei-pazienti-oncologici/ (ultima consultazione: 13 aprile 2021) 13. ^ V. Basch E, Deal AM, Kris MG, et al., Symptom monitoring with patient-reported outcomes during routine cancer treatment: A randomized controlled trial. J Clin Oncol. 2016;34:557–565 14. ^ V. Sperti E, Di Maio M., Outcomes research: Integrating PROs into the clinic– overall survival benefit or not, it’s worth the trouble. Nat Rev Clin Oncol. 2017;14:529–530 15. ^ V. Marandino L, Necchi A, Aglietta M, Di Maio M. COVID-19 Emergency and the Need to Speed Up the Adoption of Electronic Patient-Reported Outcomes in Cancer Clinical Practice. JCO Oncol Pract. 2020 Jun;16(6):295-298 16. ^ Per approfondimenti, v. il portale della FAVO al seguente indirizzo: https://www.favo.it/news/1945-favo-in-audizione-alla-camera-dei-deputati-sulla-situazione-dei-pazienti-oncologici-e-covid-19.html. Il video dell’audizione è disponibile al seguente indirizzo: http://www.camera.it/leg18/1132?shadow_primapagina=10843 (ultima consultazione: 13 aprile 2021) 17. ^ Il testo della Risoluzione e il relativo iter parlamentare sono reperibile al sito http://aic.camera.it/aic/scheda.html?numero=7-00562&ramo=C&leg=18 (ultima consultazione: 11 aprile 2021) 18. ^ Si veda altresì la mozione n. 1-00289 presentata in Senato il 27 ottobre 2020 di analogo tenore. La mozione è reperibile al sito: http://www.senato.it/japp/bgt/showdoc/showText?tipodoc=Sindisp&leg=18&id=1178908 (ultima consultazione: 11 aprile 2021) 19. ^ http://www.senato.it/japp/bgt/showdoc/frame.jsp?tipodoc=Odgaula&leg=18&id=1210694&part=doc_dc (ultima consultazione: 15 aprile 2021) 20. ^ https://osservatorio.favo.it/dodicesimo-rapporto/introduzione/cancer-mission/ (ultima consultazione: 15 aprile 2021) 21. ^ https://ec.europa.eu/info/publications/conquering-cancer-mission-possible_en (ultima consultazione:3 aprile 2021) 22. ^ https://op.europa.eu/en/publication-detail/-/publication/b389aad3-fd56-11ea-b44f-01aa75ed71a1/ (ultima consultazione: 12 aprile 2021) 23. ^ Comunicazione della Commissione al Parlamento europeo e al Consiglio, Piano europeo di lotta contro il cancro, COM(2021) 44 final. Il documento è reperibile in italiano al sito: http://eur-lex.europa.eu/legal-content/IT/TXT/?uri=CELEX%3A52021DC0044 (ultima consultazione: 12 aprile 2021) 24. ^ L’elenco completo delle azioni è contenuto nell’allegato al Piano europeo di lotta contro il cancro reperibile all’indirizzo http://eur-lex.europa.eu/resource.html?uri=cellar:8dec84ce-66df-11eb-aeb5-01aa75ed71a1.0006.02/DOC_2&format=PDF (ultima consultazione: 13 aprile 2021) 25. ^ Piano europeo cit., p. 30 26. ^ Piano europeo cit., p. 28 27. ^ Il documento è reperibile al seguente indirizzo: http://www.statoregioni.it/it/conferenza-stato-regioni/sedute-2019/seduta-del-17042019/atti/repertorio-atto-n-59csr/ (ultima consultazione: 13 aprile 2021) 28. ^ In argomento, v. M. Campagna, Linee guida per la Telemedicina: considerazioni alla luce dell’emergenza Covid-19, in Corti Supreme e Salute, 3, 2020, pp. 599-618 spec. pp. 611-616