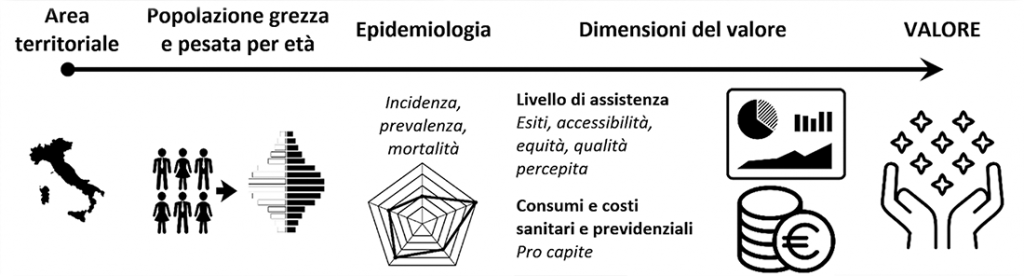
2. Impatto epidemiologico, sanitario e sociale delle principali patologie oncologiche: una prima indagine comparativa
a cura di M. Altini, D. Gallegati, W. Balzi, N. Gentili, I. Massa – IRCCS Istituto Scientifico Romagnolo per lo Studio e la cura dei Tumori, Meldola; F. De Lorenzo – F.A.V.O.; F.S. Mennini, C. Nardone, S. Gazzillo – EEHTA, CEIS, Facoltà di Economia, Università degli Studi di Roma “Tor Vergata”; F. Falcini, L. Bucchi, A. Ravaioli – RTRo (Registro Tumori Romagna); L. Mangone, P. Mancuso, A. Pezzarossi, G. Carrozzi, C. Cirilli, S. Minerba, S. Carone e S. Leogrande – AIRTUM (Associazione Italiana Registri Tumori)
Evoluzione di un modello di misurazione del valore oncologico di popolazione
Stima della “quota capitaria oncologica” e modello di misurazione del “valore” (F.A.V.O. 2016)
Il presente lavoro si pone in continuità con due contributi presentati rispettivamente nel Rapporto F.A.V.O. 2016 (“Costi, attività e risultati in Oncologia in ottica di popolazione: misurare il “valore” per governare la tempesta perfetta”) e 2017 (“Il valore oncologico per i cittadini: qualità, appropriatezza e allocazione delle risorse nei percorsi per Patologia”).
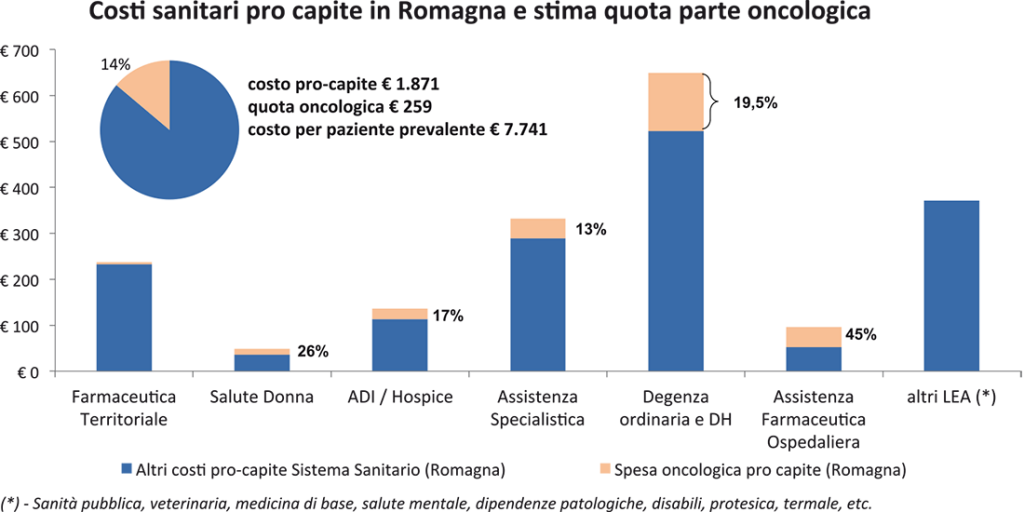
Nel primo si tentava di quantificare il tasso di incremento e il “peso” dei costi sanitari dell’Oncologia rispetto alla spesa sanitaria pubblica complessiva, lungo tutta la filiera dei servizi sanitari attraversati dal paziente oncologico – di prevenzione, diagnostici, specialistici, ospedalieri e chirurgici, farmaceutici, radioterapici, domiciliari e residenziali. I risultati, riproposti con alcuni aggiornamenti in Figura 1, evidenziano un’incidenza dell’Oncologia sulla spesa sanitaria pubblica pari al 14% circa, quasi il triplo delle (poche) stime presenti in letteratura [1]. I tassi di incremento venivano altresì quantificati tra il +5% e il +10% annui.Figura 1. Incidenza dell’oncologia sulla spesa sanitaria pubblica in Romagna
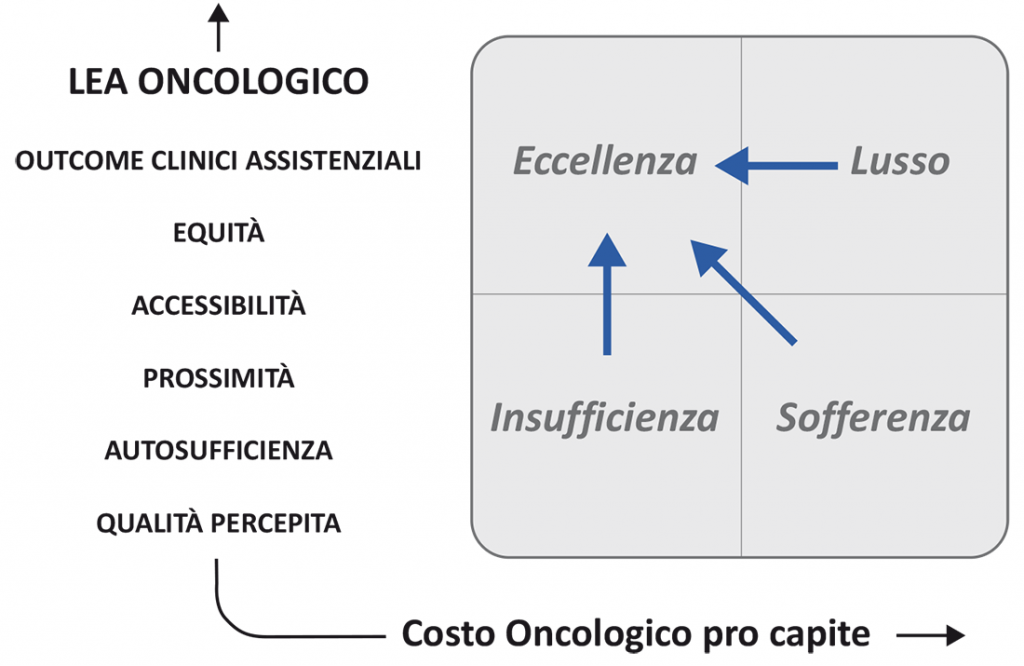
Figura 2. Il modello di misurazione del “valore” oncologico di popolazione
Costi e consumi sanitari per raggruppamenti di percorsi di patologia (F.A.V.O. 2017)
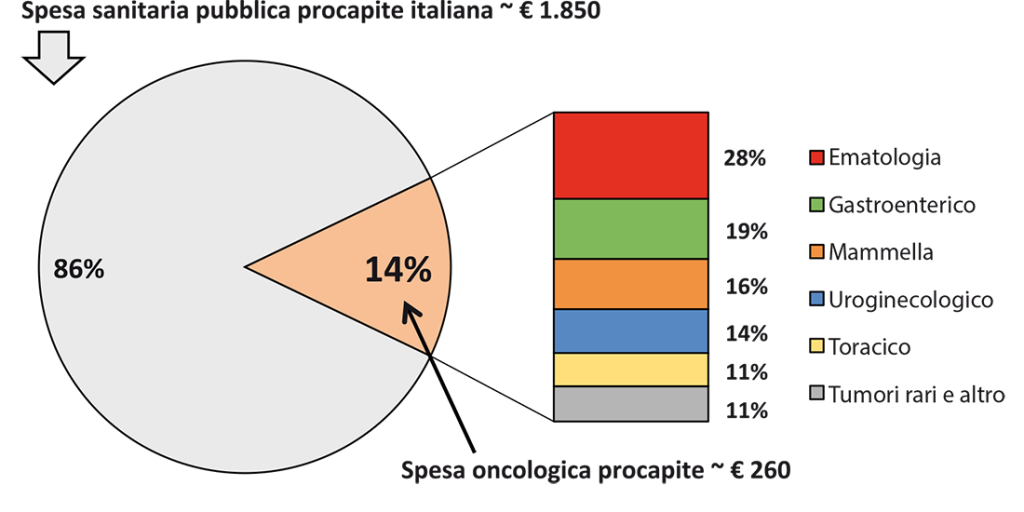
Il secondo lavoro, presentato nel Rapporto F.A.V.O. 2017, ed ora in fase di revisione sulla rivista internazionale Health Policy, approfondiva ulteriormente l’analisi, suddividendo l’Oncoematologia in 6 grandi raggruppamenti: Ematologico, Mammella, Gastroenterico, Uroginecologico, Toracico, Tumori rari e altri.
Figura 3. Ripartizione del costo oncologico nel bacino di popolazione di forlì-cesena per gruppo di patologia
Lo studio, effettuato sulla popolazione residente nella provincia di Forlì-Cesena (circa 400.000 abitanti), evidenziava il diverso “peso” dei gruppi di patologia (in termini di incidenza, prevalenza, costi totali e per paziente) e il diverso mix di risorse assorbite. Il primo obiettivo del lavoro era quello di consentire di individuare le aree a maggiore impatto e orientare le priorità di azione e prevenzione.
A titolo esemplificativo, emergeva come il gruppo di patologia Mammella assorbisse da solo quasi il 50% delle risorse dei servizi aziendali di Radioterapia.
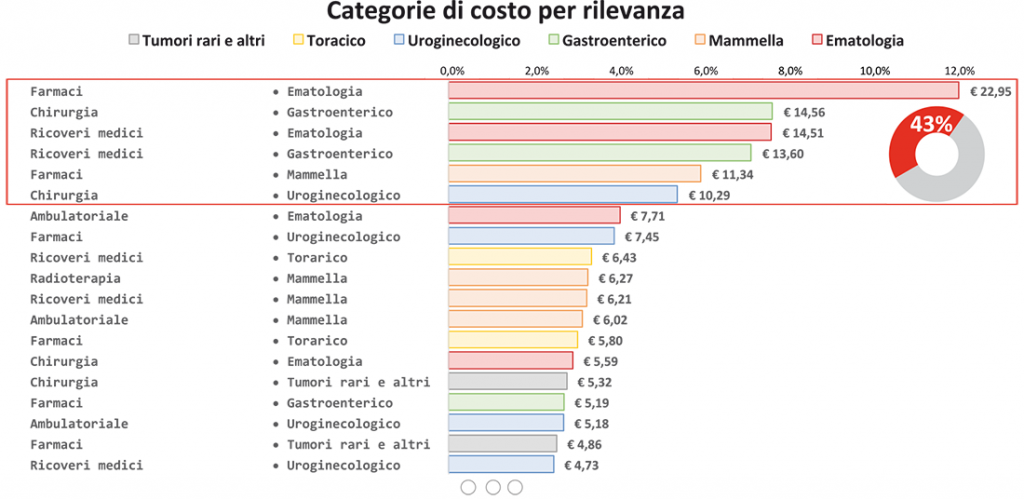
Come riportato in Figura 4, delle 42 combinazioni costo-patologia le prime 6 spiegano oltre il 40% dei costi oncologici totali (Farmaci in Onco-Ematologia; Chirurgia nel gruppo Gastroenterico; Ricoveri in Onco-Ematologia; Ricoveri nel gruppo Gastroenterico; Farmaci nel gruppo Mammella e Chirurgia nel gruppo Uroginecologico).
Figura 4. Principali combinazioni di costo-patologia per assorbimento di risorse
Il limite del lavoro, reso possibile dalla peculiare organizzazione del sistema informativo IRST IRCCS per gruppi di patologia, era costituito dall’essere riferito al solo bacino di popolazione di Forlì-Cesena, non consentendo di effettuare comparazioni tra territori diversi ed evidenziare “variazioni ingiustificate”. Inoltre, l’analisi rimaneva limitata all’impatto sul sistema sanitario pubblico, escludendo sia la quota di spesa sanitaria privata sia i costi “sociali” indotti ad esempio sul sistema previdenziale e in generale sui cittadini.
Evoluzione del modello: costi previdenziali e benchmarking tra aree territoriali
L’idea di coniugare epidemiologia del cancro, esiti delle cure e costi associati, sia sanitari che sociali, ha portato a sviluppare una progettualità in collaborazione tra IRST, AIRTUM e CEIS (EEHTA) finalizzata ad estendere l’oggetto dell’analisi e proporre un modello di analisi comparativa replicabile che fornisca informazioni e dati significativi per i policy makers e per gli stakeholder dei territori interessati.
Gli obiettivi del presente lavoro sono pertanto i seguenti:
Allargare l’analisi di impatto del cancro agli aspetti sociali, legati alle prestazioni
Sperimentare un primo modello di analisi comparativa dell’impatto epidemiologico, previdenziale e sanitario del cancro tra territori diversi, attraverso la collaborazione tra Enti
un possibile sviluppo verso un modello di analisi comparativa dei bisogni e del “valore” oncologico fornito ai cittadini, integrando l’analisi dei costi con indicatori di esito, accessibilità, equità e qualità percepita
Il gruppo di lavoro ha condiviso criteri e modalità standardizzate di raccolta e analisi dei dati, tali da garantire la confrontabilità e la significatività comparativa, utilizzando banche dati omogenee a livello nazionale (Scheda di Dimissione Ospedaliera SDO, Registri Tumori e banche dati dell’Istituto Nazionale di Previdenza Sociale INPS).
La Figura 5 sintetizza il modello concettuale di analisi e benchmarking di costi, attività e risultati oncologici in diverse aree territoriali a cui tendere. L’analisi, riferita all’Oncologia nel suo complesso e per ciascun gruppo di patologia, include:
bisogni (popolazione grezza e pesata per età, dati epidemiologici);
del livello di servizio offerto alla popolazione (set di indicatori di esito, accessibilità, equità, qualità percepita), è ad oggi in corso la progettazione per questa attività;
del costo pro capite sostenuto dal pubblico (sanitario e previdenziale/sociale);
sintetico del “valore” oncologico di popolazione, esprimibile come rapporto tra il livello di servizio offerto e il costo
Criteri utilizzati, materiali e metodi e limiti dell’analisi
Parte epidemiologica [5]L’epidemiologia del cancro in Italia è monitorata dalla costante attività dei Registri Tumori (RT), strutture deputate alla raccolta ed analisi dei dati di:
Incidenza (numero di nuovi casi di tumore che si registrano ogni anno in un determinato territorio);
Mortalità (numero di decessi per tumore che si verificano ogni anno in un determinato territorio);
Sopravvivenza (percentuale di persone vive dopo 5 anni dalla diagnosi di tumore);
Prevalenza (misura dei soggetti con diagnosi di tumore e vivi ad una data di riferimento); dei tumori maligni che si manifestano in una data
La copertura attuale dei RT italiani accreditati è pari a oltre 76% della popolazione italiana. In particolare il presente lavoro si focalizzerà sul dato di incidenza dei territori in esame.
Costi e consumi oncologici sanitari
Per i costi sanitari ci si è limitati in questo lavoro a considerare i costi / “consumi” ospedalieri (ricoveri medici, ricoveri chirurgici, Day Hospital), utilizzando la banca dati SDO, omogenea a livello nazionale, che coprono oltre il 40% dei costi sanitari oncologici complessivi. Si sono estratte le SDO afferenti ai 6 Gruppi di patologia identificati, sulla base della diagnosi principale codificata dalle strutture sanitarie.
La valorizzazione economica dei ricoveri è realizzata mediante le tariffe Drg in vigore nei SSR di riferimento, pertanto differenziate tra le due Regioni coinvolte (Emilia-Romagna e Puglia). L’utilizzo delle tariffe Drg presenta il grande vantaggio di garantire la confrontabilità nell’analisi dei consumi oncologici delle popolazioni, prescindendo dalle diverse condizioni produttive dei diversi erogatori di prestazioni ai residenti nel bacino di popolazione stesso (anche in mobilità passiva). Per contro occorre tenere conto che le tariffe non corrispondono ai costi effettivi, e soprattutto in Oncologia sono spesso molto sottodimensionate (secondo AIOM anche del 30%).
In prospettiva e analogamente si potrà allargare l’analisi comparativa attraverso le banche dati Farmaci e delle prestazioni di specialistica ambulatoriale, che presentano maggiori seppure risolvibili problematiche di analisi (in particolare rispetto allo scorporo della componente oncologica e suddivisione nei 6 aggregati di Patologia prescelti). Maggiori difficoltà presentano l’analisi dei costi sanitari relativi a Assistenza Domiciliare, Hospice, Prevenzione e screening etc., superabili solo standardizzando la metodologia di rilevazione e i criteri di imputazione.
Costi e consumi oncologici previdenziali
Al fine di estendere l’analisi d’impatto delle patologie tumorali, sono stati analizzati i costi previdenziali, ossia i costi relativi alle prestazioni previdenziali, erogate dall’Istituto Nazionale di Previdenza Sociale (INPS) in favore dei soggetti affetti da una patologia tumorale, residenti nelle province oggetto di analisi. Tutte le categorie lavorative iscritte all’INPS hanno infatti diritto in caso di incidente o malattia, qualora ne facciano domanda, di beneficiare, di una delle due prestazioni previdenziali previste dalla legge: l’Assegno Ordinario di Invalidità (AOI), per coloro la cui capacità lavorativa è ridotta a meno di un terzo, e la Pensione di Inabilità (PI) in favore di coloro per i quali viene accertata l’assoluta e permanente impossibilità di svolgere qualsiasi attività lavorativa. Al personale medico dell’INPS è affidato il compito di procedere alla valutazione sullo stato di invalidità o inabilità al lavoro dei lavoratori colpiti da patologie gravi, attraverso i centri di medicina legale dell’Istituto. Si tratta dunque di benefici finanziari per le categorie di lavoratori tradizionalmente iscritte all’INPS (lavoratori dipendenti del settore privato, lavoratori autonomi, lavoratori del comparto agricolo, domestici e parasubordinati), con cinque anni di contributi lavorativi di cui tre nell’ultimo quinquennio, che ne fanno richiesta.
I costi indiretti o sociali associati alle patologie tumorali includono in realtà diverse categorie di costi, tra i quali:
Costi legati alla perdita di produttività dei pazienti e/o dei
Costi previdenziali, dovuti a prestazioni previdenziali erogate in ragione della ridotta capacità lavorativa
Costi assistenziali, ovvero i costi generati da prestazioni di natura assistenziale, erogate in ragione della minorazione dovuta alla patologia, che non dipendono dalla posizione lavorativa dei soggetti, e che sono dunque a carico della fiscalità generale (riconoscimento dell’Invalidità Civile, e dei relativi benefici: Indennità di Accompagnamento, Pensioni ed Assegni di Invalidità, Legge 104, ).
Nel presente lavoro in considerazione della disponibilità delle fonti, sono compresi i costi della prima categoria (previdenziali), limitatamente alle categorie di lavoratori INPS sopra descritte; sono pertanto esclusi ad esempio i lavoratori del settore pubblico e altre categorie minori. Si fa dunque riferimento ad una parte, seppure significativa, dei costi sociali, strettamente collegata alla sola popolazione occupata.
A seguito dell’estrazione dal database delle domande accolte relative ai 6 raggruppamenti di Patologia individuati, si è stimato il numero di beneficiari per ciascun anno, in base all’ipotesi che le ripartizioni percentuali tra le diverse patologie delle domande accolte e delle prestazioni erogate (e quindi del numero di beneficiari) siano sostanzialmente uguali.
Entrambe le prestazioni previdenziali sono erogate e finanziate dall’INPS, e gli importi erogati non dipendono dal tipo di patologia, ma dal fondo di gestione di appartenenza del beneficiario, e dal tipo di prestazione, dunque dalla gravità della patologia: le PI prevedono un importo maggiore rispetto agli assegni. Per la stima dei costi si è fatto dunque riferimento agli importi medi mensili di entrambe le prestazioni previdenziali per tipologia di gestione, presenti sull’Osservatorio Statistico del sito ufficiale dell’INPS. È stato dunque utilizzato il metodo della simulazione Monte Carlo, che permette di calcolare una serie di realizzazioni del fenomeno in esame, al variare del valore dei parametri di riferimento. Da tali simulazioni si ottiene la stima dei costi sostenuti per la singola patologia, ottenuti come moltiplicazione degli importi medi annui per prestazione moltiplicati per il numero di beneficiari.
I dati utilizzati come base per la stima del numero dei beneficiari delle prestazioni previdenziali affetti dalle patologie oggetto di analisi, provengono dalle banche dati dell’INPS, e sono tutte le istanze presentate all’INPS nel periodo 2013 – 2015 e il totale dei beneficiari, non disaggregato per singola patologia, nello stesso periodo. Nello specifico, i dati analizzati riguardano i giudizi (accoglimento o reiezione) espressi dai dirigenti medici dei Centri Medico Legali (CML) dell’INPS, con l’indicazione della diagnosi prevalente e di quella secondaria, in base alla classificazione internazionale delle malattie, nona revisione (ICD-9-CM). Si fa dunque riferimento a situazioni cliniche dove una o più patologie sono tra le cause invalidanti. Il CML dell’INPS infatti esegue una valutazione complessiva dello stato di salute fisico e mentale del richiedente e accoglie la richiesta in base alla presenza di una o più patologie invalidanti.
A seguito dell’estrazione dal database delle domande accolte relative ai 6 raggruppamenti di Patologia individuati, si è stimato il numero di beneficiari per ciascun anno, in base all’ipotesi che le ripartizioni percentuali tra le diverse patologie delle domande accolte e delle prestazioni erogate (e quindi del numero di beneficiari) siano sostanzialmente uguali.
Entrambe le prestazioni previdenziali sono erogate e finanziate dall’INPS, e gli importi erogati non dipendono dal tipo di patologia, ma dal fondo di gestione di appartenenza del beneficiario, e dal tipo di prestazione, dunque dalla gravità della patologia: le PI prevedono un importo maggiore rispetto agli assegni. Per la stima dei costi si è fatto dunque riferimento agli importi medi mensili di entrambe le prestazioni previdenziali per tipologia di gestione, presenti sull’Osservatorio Statistico del sito ufficiale dell’INPS. È stato dunque utilizzato il metodo della simulazione Monte Carlo, che permette di calcolare una serie di realizzazioni del fenomeno in esame, al variare del valore dei parametri di riferimento. Da tali simulazioni si ottiene la stima dei costi sostenuti per la singola patologia, ottenuti come moltiplicazione degli importi medi annui per prestazione moltiplicati per il numero di beneficiari.
Gruppi di patologia
Si presentano in Figura 6 i codici ICD10 considerati ai fini della creazione dei 6 raggruppamenti di Patologia individuati.
Ai fini del calcolo delle incidenze, si applicano in aggiunta ai codici visti sopra i seguenti criteri specifici. Sono inclusi i soli tumori maligni infiltranti. Sono escluse tutte le tipologie di tumori in situ ad eccezione del carcinoma in situ della vescica (cod [6] 233.7). Nel gruppo Tumori rari e altri vengono esclusi tutti i tumori della pelle non melanomi (cod 173*). I tumori maligni senza indicazione della sede (cod 199.0 e 199.1) sono inclusi nel gruppo tumori rari e altri. All’interno del gruppo Ematologia si aggiungono i codici: 273.3, 238.4, 238.6 e 238.7.Figura 6. Definizione dei gruppi di patologia
Territori (bacini di popolazione) oggetto dell’indagine
Periodo di riferimento
Si sono raccolti i dati relativi al triennio 2013-2015 e si sono calcolati i valori medi per le diverse dimensioni analizzate. È importante sottolineare che non si è misurato il percorso completo in riferimento ad una specifica coorte di pazienti sul periodo, tuttavia riteniamo che i dati siano indicativi dei fenomeni analizzati, pur consapevoli delle inevitabili distorsioni e disallineamenti cronologici.
Popolazione pesata per età e popolazione occupata
Il problema oncologico e la sua cronicizzazione riguardano in misura maggiore la parte di popolazione in età matura/avanzata e la distribuzione demografica è differenziata nei territori [7] oggetto della nostra analisi, per questo motivo gli indici popolazionali sono calcolati a partire dalla popolazione pesata per età, per il calcolo della quale si sono mutuati i pesi [8] utilizzati a livello nazionale per la ripartizione dei finanziamenti alle Regioni su base capitaria.Tabella 1: pesi per range di età
Si è inoltre ritenuto opportuno rapportare i costi previdenziali anche alla popolazione occupata, per effettuare analisi di comparazione tra territori caratterizzati da fenomeni sociali occupazionali significativamente diversi.
Analisi dei risultati ottenuti
Epidemiologia [9]
Inquadramento e trend epidemiologici nazionali
Complessivamente in Italia ogni anno si registrano oltre 373.000 nuovi casi di tumori maligni e oltre 178.000 decessi.
Come evidenziato nei rapporti AIRTUM, l’incidenza dei tumori in Italia è sostanzialmente costante in valore assoluto e in riduzione in rapporto alla popolazione standardizzata per età: calano i tumori dello stomaco e del colon-retto (in gran parte attribuibile agli effetti dello screening oncologico che permette di interrompere la sequenza adenoma-carcinoma) e diminuiscono le leucemie. Negli uomini continua il calo dei tumori del polmone e della prostata, e nelle donne dell’utero e dell’ovaio. In entrambi i generi continua il trend in crescita dei tumori del pancreas, del melanoma e dei tumori della tiroide. Negli uomini continua ad aumentare il tumore del testicolo, e nelle donne il tumore del polmone e della mammella (nelle fasce d’età 45-49 e 70+ anni, nelle quali in alcune regioni è stato ampliato lo screening).
Per quanto riguarda le differenze geografiche, persiste una difformità tra l’incidenza registrata nelle Regioni del Nord, maggiore rispetto alle Regioni del Centro e Sud sia negli uomini sia nelle donne. I trend temporali indicano che anche la mortalità continua a diminuire in maniera significativa in entrambi i sessi come risultato di più fattori, quali la prevenzione primaria ed in particolare la lotta al tabagismo, la diffusione degli screening su base nazionale, i miglioramenti diagnostici, i progressi terapeutici (chirurgici, farmacologici, radioterapici) e l’applicazione sempre più su larga scala di una gestione multidisciplinare dei pazienti oncologici.
La sopravvivenza a 5 anni, uno dei principali outcome in campo oncologico, permette di valutare l’efficacia del sistema sanitario nei confronti della patologia tumorale ed è condizionata da due aspetti: la fase nella quale viene diagnosticata la malattia e l’efficacia delle terapie intraprese. Complessivamente le donne hanno una sopravvivenza a 5 anni del 63%, migliore rispetto a quella degli uomini (54%), in gran parte determinata dal tumore della mammella, la neoplasia più frequente nelle donne, caratterizzata da una buona prognosi. Le persone che si sono ammalate nel 2005-2009 hanno avuto una sopravvivenza migliore rispetto a chi si è ammalato nel quinquennio precedente sia negli uomini (54% vs 51%) sia nelle donne (64% vs 60%). Negli uomini le sopravvivenze migliori si registrano per i tumori del testicolo, della prostata e della tiroide; nelle donne per i tumori della tiroide, della mammella e per il melanoma. La sopravvivenza peggiore per entrambi i sessi riguarda ancora il tumore del pancreas (<10%). Al Nord si registrano valori più elevati di sopravvivenza rispetto alle Regioni del Sud. Le percentuali più elevate di sopravvivenza a 5 anni si registrano in Emilia-Romagna e Toscana sia negli uomini (56%) sia nelle donne (65%).
Per quanto riguarda la prevalenza sono circa 3.400.000 le persone vive nel 2018 in Italia con una pregressa diagnosi di tumore: in un terzo degli uomini la pregressa diagnosi è stata di tumore prostatico, nella metà delle donne da tumore mammario. Questi numeri in continua crescita richiedono un’attenta valutazione per l’impatto sanitario e sociale in termini di programmazione del follow-up e della riabilitazione.
Confronto tra Province e Gruppi di Patologia
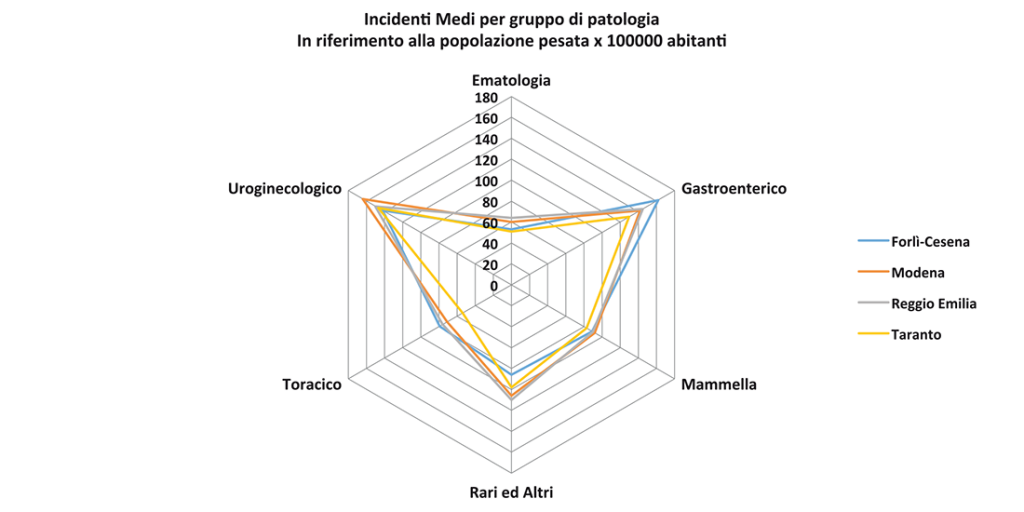
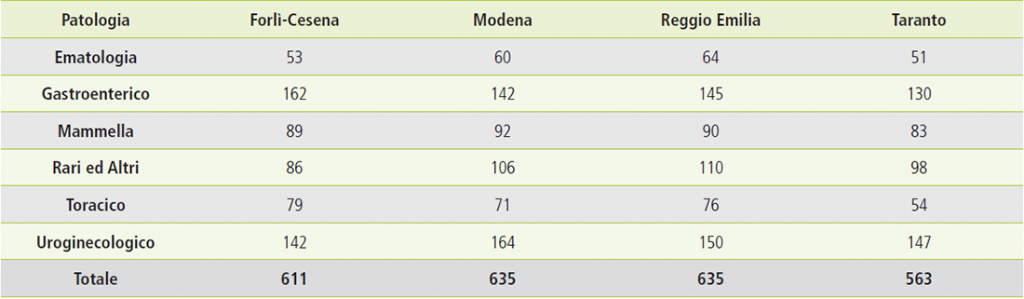
Figura 7. confronto incidenti medi per province e gruppi di patologia.
Le incidenze più alte per tutti i tumori si registrano per le province di Modena e Reggio Emilia, a seguire Forlì Cesena e un dato particolarmente basso per Taranto, coerente con i trend nazionali sopra descritti. Per le singole patologie ci sono differenze tra le province dovute a diverse cause, compresi i diversi atteggiamenti in termini di prevenzione primaria e secondaria.
Per quanto riguarda il gastroenterico Forlì-Cesena presenta i tassi più elevati mentre a Taranto si registra l’incidenza più bassa. In effetti il Volume I Trend di incidenza dei tumori in Italia, mostra un netto calo dell’incidenza dei tumori dello stomaco in Emilia-Romagna (anche in Puglia i tumori sono in calo ma i valori iniziali erano nettamente più bassi): interessante invece il netto calo dei tumori del colon-retto in Emilia-Romagna legato in gran parte alla grande diffusione e alla elevata adesione agli screening oncologici.
Per i tumori della mammella i dati delle 3 province dell’Emilia Romagna confermano la elevata incidenza legata sia alla presenza degli screening oncologici che al recente ampliamento della fascia screening (45-74 anni): questo ha portato ad un aumento dell’incidenza per “anticipazione diagnostica”.
Per quanto riguarda il Toracico i dati dell’incidenza in Emilia-Romagna sono molto simili e di gran lunga superiori a quanto registrato a Taranto: questo non è confermato dal dato regionale che rappresenta in Puglia tassi più elevati nei maschi mentre nelle femmine l’Emilia Romagna fa registrare i tassi più elevati d’Italia.
Per i tumori dell’uroginecologico, Modena presenta il tasso più elevato mentre Taranto e Forlì Cesena mostrano i tassi più bassi: dai dati nazionali emerge che l’Emilia-Romagna presenta tassi più elevati di tumori della prostata, ma più bassi per quanto riguarda la vescica. I tumori della cervice uterina invece mostrano tassi simili nelle due regioni.
Più variegata la situazione per quanto riguarda i tumori ematologici: a livello nazionale le differenze tra regioni sono meno marcate come confermato anche nel presente lavoro.
Interessante invece il confronto tra sopravvivenze tra le due regioni: se in Emilia-Romagna mediamente ci si ammala di più rispetto alla Puglia, è anche vero che si sopravvive di più. I valori di sopravvivenza a 5 anni sono sempre più elevati in Emilia-Romagna rispetto alla Puglia: questo è confermato per lo stomaco (33% vs 28%), colon-retto (69% vs 61%), mammella (89% vs 85%), polmone (18% vs 15%), prostata (92% vs 89%) e cervice uterina (72% vs 61%). Solo i tumori ematologici fanno eccezione, forse perché la Puglia è dotata di una buona rete ematologica regionale: la sopravvivenza per le leucemie è del 49% in Emilia-Romagna e del 53% in Puglia mentre i Linfomi di Hodgkin mostrano sopravvivenze identiche (83%).
Per quanto riguarda la prevalenza si confermano dati molto più elevati in Emilia-Romagna rispetto alla Puglia: questo è il risultato dell’incidenza più elevata ed anche della maggior sopravvivenza. Sono circa 286.000 le persone vive in Emilia-Romagna con pregressa diagnosi di tumore mentre in Puglia sono circa 172.500: in rapporto alla popolazione 2016, significa 4.231 prevalenti per 100.000 abitanti in Puglia versus 6.430 in Emilia-Romagna, il 52% in più. Il dato è interessante perché sottende un diverso carico di malattia ed impatto sulle strutture sanitarie ed organizzative per le due regioni e per le singole province oggetto di questa pubblicazione.
Costi sanitari
Costi ospedalieri in rapporto ai costi sanitari totali, per Gruppo di Patologia
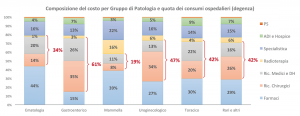
Per interpretare correttamente i dati relativi ai costi sanitari ospedalieri (degenza, chirurgia e day hospital) occorre preliminarmente valutare la diversa incidenza rispetto ai costi sanitari totali nell’ambito dei diversi gruppi di patologia, come riportata dallo studio IRST presentato nel Rapporto F.A.V.O. 2017.
Come emerge chiaramente dal grafico in Figura 8, l’incidenza dei costi ospedalieri rispetto a quelli sanitari totali ha un massimo nel gruppo Gastroenterico (61%) e un minimo nel gruppo Mammella (19%), gruppo nel quale prevalgono i costi per Farmaci, Radioterapia e altra diagnostica e specialistica; per gli altri gruppi l’incidenza si posiziona intorno al 40%. L’incidenza complessiva media dei costi ospedalieri è pari al 45% circa. NB: Si ribadisce che i costi considerati, qui e in tutti i dati presentati, sono quelli sostenuti per i residenti nel territorio di riferimento, indipendentemente da dove siano state erogate le prestazioni (quindi compresa la c.d. Mobilità passiva, sia regionale che extraregionale).
Figura 8. Composizione costo sanitario per gruppo di patologia.
Confronto tra Province e Gruppi di Patologia
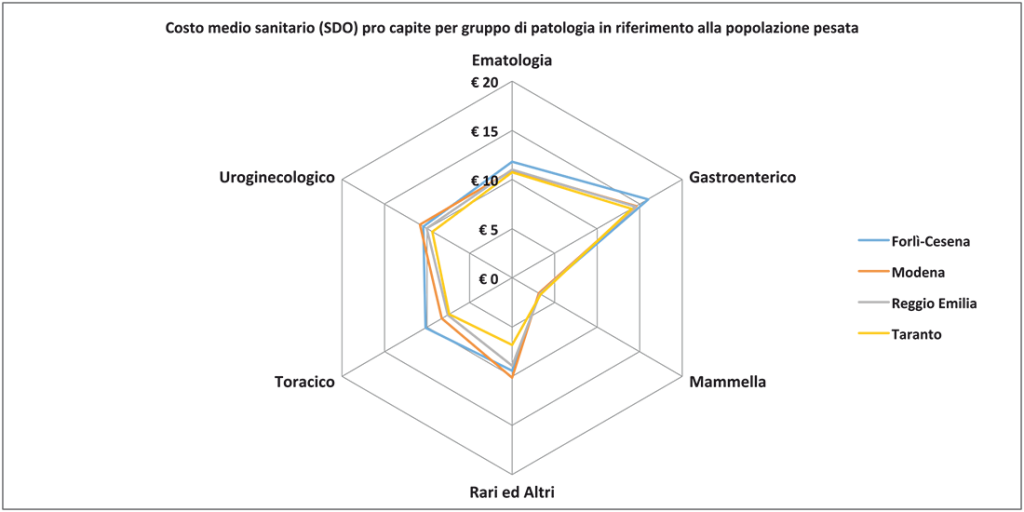
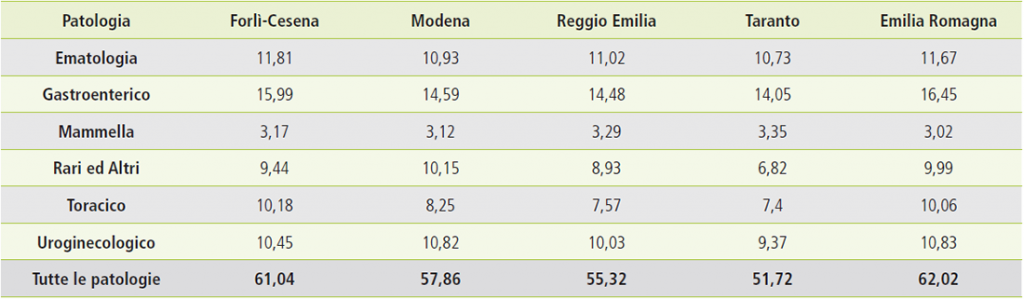
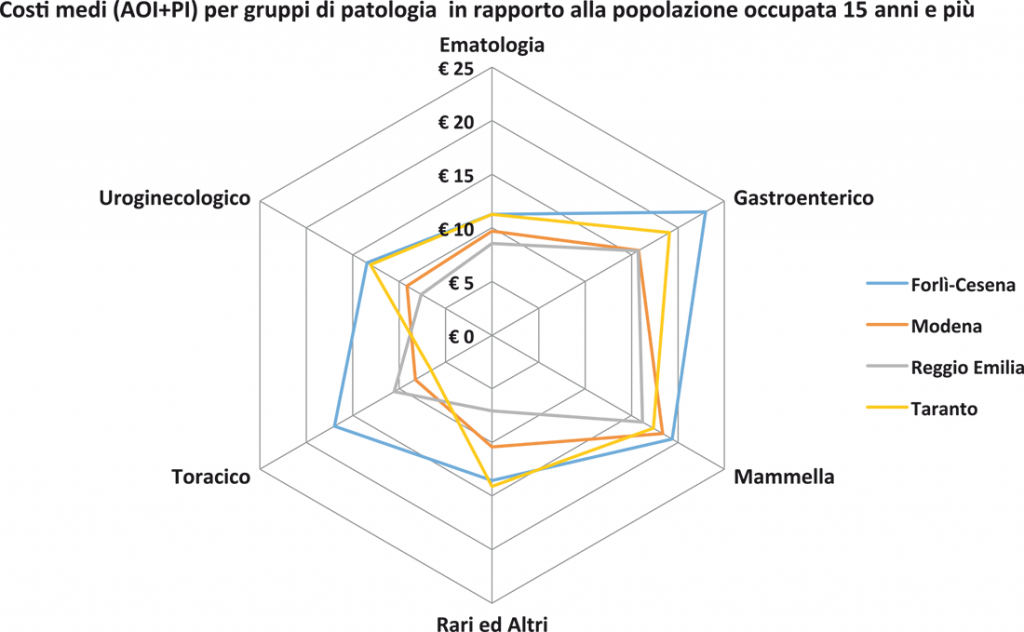
Figura 9. Confronto costi sanitari per province e gruppi di patologia.
Analizzando i dati si notano significative differenze di costo tra gruppi di patologia, con una buona omogeneità tra i territori considerati. Il costo complessivo più basso è quello di Taranto (52 euro pro capite), provincia che presenta complessivamente dati di incidenza e prevalenza inferiori. In tutte le province il costo più elevato è quello dei tumori del gruppo Gastroenterico, con un massimo nella provincia di Forlì-Cesena, dove come si è visto l’incidenza specifica è la più elevata. La componente maggiore di costo è quella chirurgica, con un costo pro capite quasi doppio rispetto alla media degli altri gruppi di patologia, avvicinato solamente dal gruppo Uroginecologico.
Il gruppo Uroginecologico presenta il costo maggiore nella provincia di Modena, anche qui in coerenza con il picco di incidenza nella stessa provincia.
Il gruppo Toracico presenta un picco nella provincia di Forlì-Cesena, nella quale l’incidenza è massima tra i territori confrontati.
Il gruppo Mammella presenta costi ospedalieri molto omogenei tra le provincie, probabilmente effetto della maggiore specificità e standardizzazione del percorso diagnostico e terapeutico. Come sopra già accennato i costi di tale gruppo sono relativamente bassi (poco più di 3 euro pro capite, il 5% circa del totale), sia per lo scarso ricorso alla degenza ordinaria (prevale nettamente il day hospital) sia per il costo chirurgico particolarmente contenuto (8% del costo totale di patologia, contro una media del 21% per tutte le patologie oncologiche). Nel Tumori Rari e altri invece la correlazione incidenza – costo sanitario (generalmente verificata) non sembra sussistere: a Taranto il costo è particolarmente basso nonostante un’incidenza nella media, mentre a Forlì- Cesena il costo pro capite appare elevato nonostante un’incidenza relativamente molto bassa.
Costi previdenziali
Trend numero assoluto di beneficiari 2013-2015: confronto tra provincie
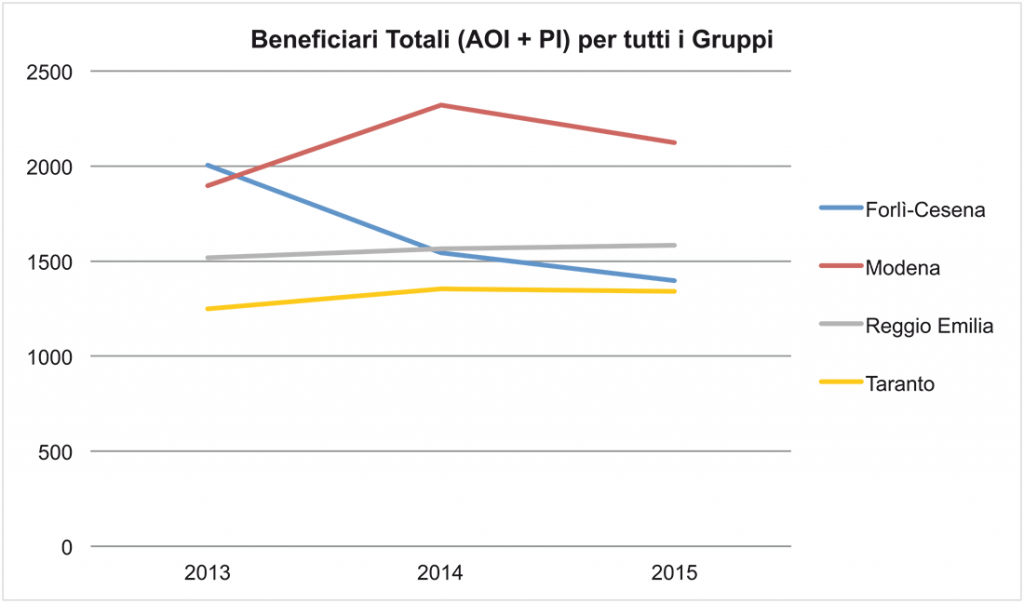
Le curve della Figura 10 rappresentano, per le 4 province di riferimento, l’andamento dei beneficiari totali di entrambe le prestazioni previdenziali considerando i gruppi di tumori nel loro insieme.
Figura 10. Trend beneficiari AOI + PI anni 2013-2015
Come emerge dal grafico, l’andamento temporale nelle diverse provincie presenta significative difformità: Reggio Emilia e Taranto presentano una crescita lieve ma costante, rispettivamente del 4% e del 7% nel triennio. Modena registra una forte crescita tra 2013 e 2014 (+22%), con un parziale rientro nel 2015 che comunque nel triennio genera una crescita del +12%. La provincia di Forlì Cesena invece è l’unica a subire una contrazione nel triennio di riferimento, con una variazione negativa del -30%.
Il peso percentuale, in termini di beneficiari e costi previdenziali, delle tre province dell’Emilia-Romagna sull’intera regione è pari al 45% circa. A sua volta la Regione Emilia Romagna copre il 9% dei beneficiari italiani totali, con una popolazione pari al 7,4% e una popolazione occupata pari all’8,6% di quella nazionale.
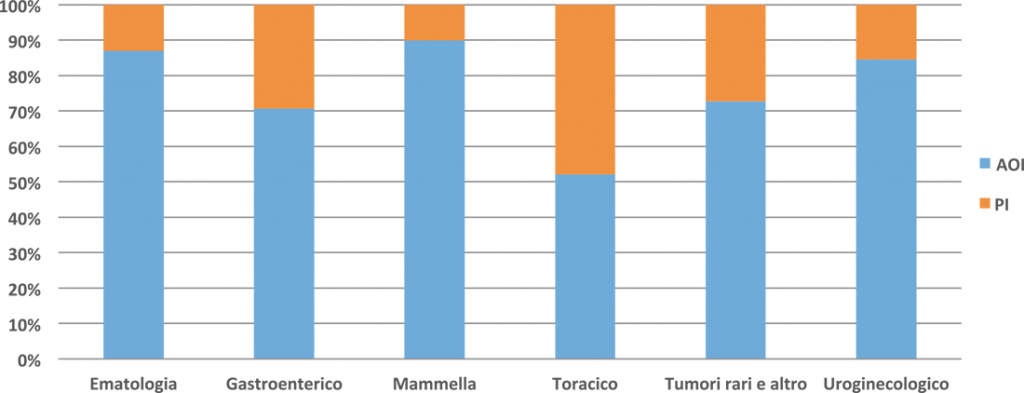
Proporzione tra Assegni Ordinari di Inabilità e Prestazioni di Invalidità nei gruppi di patologia
Per quanto riguarda la proporzione di beneficiari delle due prestazioni previdenziali considerate (AOI e PI), si osserva, nelle varie province, una distribuzione simile relativamente ai gruppi di neoplasie. In tutte le province, infatti, le maggiori percentuali di beneficiari di Assegni Ordinari di Invalidità si rilevano in corrispondenza dei Tumori Ematologici, dei Tumori della Mammella e dei Tumori Uroginecologici, mentre il gruppo Toracico si caratterizza per elevata incidenza di Pensioni di Inabilità, trattandosi dei tumori più invalidanti, ovvero quelli che più frequentemente portano ad un livello di invalidità totale. Un caso particolare è rappresentato dalla provincia di Reggio Emilia, dove, per i gruppi dei Tumori Ematologici e dei Tumori della Mammella, emerge una percentuale media di AOI erogati di circa il 90% e 95% rispetto alle PI.
Nella provincia di Taranto, si osserva una rilevante quota di beneficiari di AOI, anche e soprattutto in riferimento al gruppo Tumori Rari ed Altri.
Figura 11. Distribuzione percentuale dei beneficiari, per i gruppi di tumori, tra AOI e PI in italia (2013-2015)
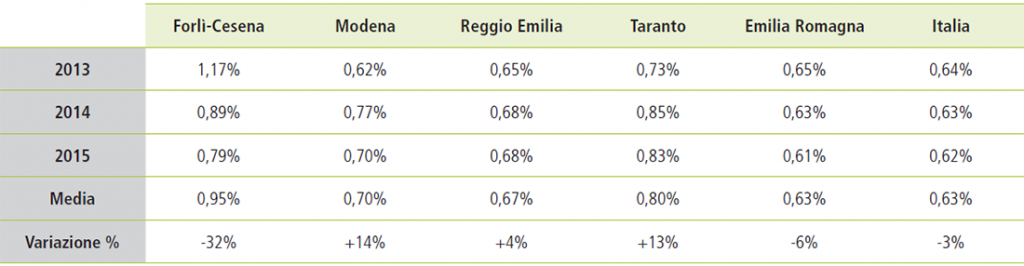
Numero di beneficiari in rapporto alla popolazione occupata
La standardizzazione delle popolazioni analizzate viene realizzata ponendo al denominatore la popolazione occupata, essendo solamente i lavoratori beneficiari delle prestazioni previdenziali oggetto dell’analisi: in Tabella 2 si riportano, per ogni territorio e per ciascun anno, le percentuali ottenute rapportando il numero di beneficiari al numero di occupati, desunti dal database ISTAT. Si rilevano anche da questo confronto significative difformità tra i territori considerati.
Tabella 2. Percentuali di beneficiari rispetto agli occupati
Confronto tra Province e Gruppi di Patologia
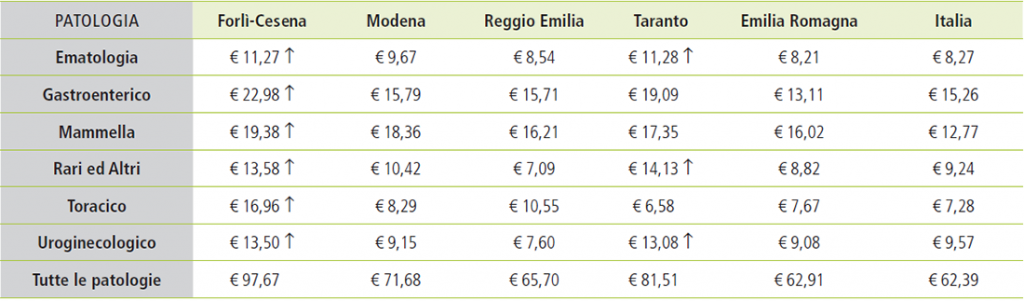
In Figura 12 vengono rappresentati i costi previdenziali medi del triennio (pro capite su popolazione occupata) per provincie e per patologie.
Figura 12. Confronto costi sociali per province e gruppi di patologia.
Osservando il grafico di Figura 12 risulta immediatamente evidente il maggior grado di disomogeneità territoriale dei costi previdenziali rispetto ai dati di incidenza e di costo sanitario. Le difformità maggiori si riscontrano per il gruppo Toracico, dove si passa da € 6,58 per occupato di Taranto ai quasi € 17 di Forlì-Cesena; nei Tumori Rari, da € 7,09 di Reggio Emilia a € 14,13 di Taranto; nell’Uroginecologico, da € 7,6 di Reggio Emilia a € 13,50 di Forlì-Cesena.
Nella provincia di Forlì-Cesena si osservano i valori più elevati per tutti i gruppi di neoplasie, salvo quelli Ematologici, Uroginecologici e Rari, per i quali la provincia di Taranto registra valori analoghi o superiori.
Con riferimento invece ai Tumori della Mammella i dati sono più omogenei, e tutte le province, così come l’Emilia-Romagna, registrano un significativo scarto positivo dal valore italiano.
Particolarmente basso il dato di Reggio Emilia nei Tumori Rari.
In termini assoluti i costi in oggetto sono significativi: nella Regione Emilia-Romagna mediamente sono stati spesi circa € 120,2 milioni ogni anno, per una spesa totale di € 360,6 milioni nel triennio di riferimento. Osservando, poi, l’intero territorio italiano, emerge un costo totale pari a € 4,2 miliardi (€ 1,4 miliardi in media spesi ogni anno), con una lieve crescita del 4% nel triennio considerato.
Il costo pro capite previdenziale rilevato (sulla popolazione complessiva) è poco più della metà di quello sanitario rilevato (ospedaliero) per la media dei territori considerati. Non sappiamo a quanto ammonta la parte di costo sociale non rilevata in questo lavoro (costo assistenziale, costo previdenziale per le categorie escluse, costi sociali sostenuti dai pazienti e familiari), ma in ogni caso possiamo evincere che si tratta di volumi economici assolutamente significativi e comparabili a quelli sanitari.
Conclusioni
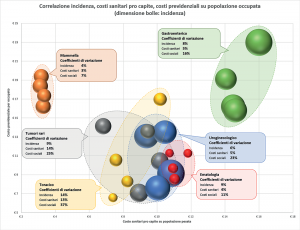
Figura 13. Correlazione incidenza, costi sanitari pro capite, costi previdenziali su popolazione occupata
A giudizio del gruppo di lavoro, dall’analisi presentata si possono evincere le seguenti osservazioni:
DISOMOGENEITÀ TERRITORIALE DEI COSTI PREVIDENZIALI – I dati di incidenza e di costo sanitario, pur significativamente differenziati per gruppo di patologia, presentano un elevato grado di omogeneità territoriale. I costi previdenziali invece evidenziano forti disomogeneità tra territori, sia per l’Oncologia nel suo complesso, sia all’interno degli aggregati di patologia individuati, sia in termini di trend temporale. Nella Figura 13 si rappresenta la variabilità, nei 4 territori, delle tre dimensioni indagate (incidenza, costo sanitario pro capite, costo previdenziale per occupato) nei 6 gruppi di patologia, identificati dal colore delle bolle. Sull’ascissa si è posto il costo sanitario pro capite (più a destra = maggior costo), sull’ordinata il costo previdenziale per occupato (più in alto = maggior costo), mentre la dimensione delle bolle indica l’incidenza nello specifico territorio (bolla più grande = maggiore incidenza). Come riportato nei box, il coefficiente di variazione (deviazione standard / valore medio) tra territori è costantemente più elevato con riferimento ai costi previdenziali; le maggiori variabilità si evidenziano, anche visivamente in termini di distanza tra le bolle, nel Gruppo Toracico e nei Tumori rari e altri.
Tra le possibili motivazioni della maggiore variabilità territoriale dei costi previdenziali rispetto a quelli sanitari si può riportare il fatto che la sanità è finanziata dal SSN su base capitaria (in proporzione alla popolazione pesata) e le risorse vengono allocate secondo modalità tendenzialmente omogenee; i costi previdenziali per converso dipendono maggiormente da variabili territorio-specifiche, ad esempio l’esistenza di una rete di associazioni di volontariato e di supporto a pazienti e familiari che promuove e facilita l’accesso alle prestazioni sociali stesse.
CORRELAZIONI TRA INCIDENZA DEI TUMORI E COSTI SANITARI – Come descritto nel paragrafo 3.2.2 e come ci si potrebbe aspettare, una maggiore incidenza dei tumori determina tendenzialmente un maggiore costo sanitario. Nel grafico di Figura 13 le bolle di dimensioni maggiori si trovano infatti più a destra, con alcune eccezioni in Ematologia e nei Tumori Rari. Complessivamente, Taranto presenta una minore incidenza – e molto probabilmente una ancor minore prevalenza, per quanto argomentato con riferimento al Sud Italia alla fine del paragrafo 3.1.2, e contemporaneamente il costo sanitario più contenuto.
Pertanto, stante la prevalenza molto inferiore dei tumori nel Sud Italia, ci si dovrebbe aspettare una minore spesa sanitaria in Oncologia. In effetti quello che si è verificato è un minore “consumo” di prestazioni, valorizzate a tariffe Drg. I costi effettivi sono in realtà influenzati da due ulteriori fattori non “catturati” dal metodo prescelto, che probabilmente ribaltano il risultato generando una spesa sanitaria paradossalmente superiore nel Sud Italia:
le inefficienze erogative, probabilmente maggiormente verificabili nel Sud Italia
le duplicazioni di costo generate dal fenomeno della mobilità sanitaria, per cui a fronte della struttura pubblica e dei relativi costi fissi si generano ulteriori costi, per le stesse patologie, per compensare “in mobilità” le prestazioni ricevute dai residenti in altre Regioni italiane o presso strutture private
La correlazione positiva tra incidenza e costo sanitario rafforza inoltre ovviamente l’importanza da assegnare allo sviluppo delle politiche di prevenzione primaria e secondaria e ai programmi di screening.
RILEVANZA DEI COSTI SOCIALI – la dimensione assoluta dei costi previdenziali, assunta come proxy di quella dei costi sociali complessivi, evidenzia valori economici assolutamente significativi. I costi previdenziali rilevati sono circa il 55% dei costi sanitari rilevati nel presente lavoro. Con un’ipotesi da verificare in un successivo sviluppo del presente lavoro, i costi sociali complessivi potrebbero valere circa la metà di quelli sanitari oncologici totali, quindi una dimensione economica assolutamente rilevante. Da sottolineare la rilevanza dei costi previdenziali nella patologia oncologica Mammella, unico gruppo dove i costi previdenziali rilevati sono addirittura superiori a quelli sanitari rilevati.
Appare dunque necessario analizzare meglio e possibilmente governare le dinamiche di variabilità territoriale, in modo da rendere più omogeneo l’accesso alle prestazioni sociali e contenere le variazioni non giustificate da fattori epidemiologici, indagandone le cause.
Tante sfide rimangono aperte per garantire la sostenibilità del sistema Italia.
Le risorse spese in ambito previdenziale quanto e come contribuiscono all’outcome del paziente? Potrebbero essere parzialmente dirottate, laddove si venisse a determinare una riduzione delle prestazioni ad esse connesse, incrementando l’attività di prevenzione primaria, con rendimenti in termini personali e di sistema maggiori rispetto a quelli attuali?
Note
1. ^ Luengo-Fernandez, R., Leal, J., Gray, A., & Sullivan, R. (2013). Economic burden of cancer across the European Union: a population-based cost analysis.The Lancet Oncology, 14(12), 1165-1174. 2. ^ Wennberg, John E. (2011-03-17). “Time to tackle unwarranted variations in practice”. BMJ. 342: d1513. doi:10.1136/bmj.d1513. ISSN 0959-8138. 3. ^ Gray, Muir (2017-01-27). “Value based healthcare”. BMJ. 356: j437. doi:10.1136/bmj.j437. ISSN 0959-8138. PMID 28130219. 4. ^ Images attribution: Italy created by Tom Weish, Population created by Fiona OM, Age distribution created GREY Perspective, Spider graph created by Yohann Berger, Dashboard created by Rafael Garcia Motta, Euro created by Rockicon, Value created from hafiudin 5. ^ AIOM, AIRTUM, Fondazione AIOM, PASSI. I numeri del cancro in Italia 2018, Intermedia Editore, settembre 2018. 6. ^ ICD-9-CM 7. ^ Si è utilizzata la popolazione residente al 1° gennaio. 8. ^ Pesi definiti ai fini del riparto FSN 2015 e seg., livello Specialistica. 9. ^ AIOM, AIRTUM. I numeri del cancro in Italia 2016, Il Pensiero Scientifico Editore. settembre 2016. AIRTUM. I tumori in Italia. Trend 2003-2014. Mediagraf SpA, marzo 2019.Scarica questo capitolo in PDF:
11° Rapporto - Capitolo 2
Impatto epidemiologico, sanitario e sociale delle principali patologie oncologiche: una prima indagine comparativa